NORA WOLKOV
En som har stått bak mye ny forskning på rusgiftområdet er Nora Wolkov. Hun er en amerikansk psykiater og nevroforsker som har interessert seg mye for spiseforstyrrelser, ADHD og ikke minst rusgiftproblemer. Hun har også gjort mye forskning på alvorlig psykisk syke og mener at pasienter med bipolare lidelser, schizoaffektive lidelser eller schizofreni har en sårbarhet i sentralnervesystemet som fører til en dysregulering av belønningssentrene. Og på grunn av denne dysreguleringen får de en sviktende funksjon i det kognitive nettverket, og i det emosjonelle nettverket, og disse to nettverkene greier ikke å kontrollere seg. Og rusgiftene vil så, dersom de blir brukt regelmessig og fører til problembruk og avhengighet, føre til en ytterligere forverring av denne nevrobiologiske skaden. Det er hennes hypotese.
RUSGIFTENES BETYDNING
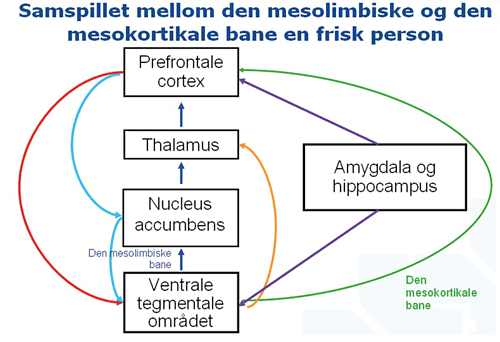
Og da er vi tilbake til det gamle nevronale nettverket hos en frisk person, som så ruser seg på rusgifter mer enn fire dager i uken i mer enn fire måneder. De nevronale nettverkene omdannes. Som vi ser av figur 1 vil det utgå styringssignaler fra Prefrontale cortex til de underliggende hjerneområdene, mens den mørkeblå banen fra det limbiske området (VTA og NA), dopaminbanen, har en normal styrke den motsatte veien.
Figur 1
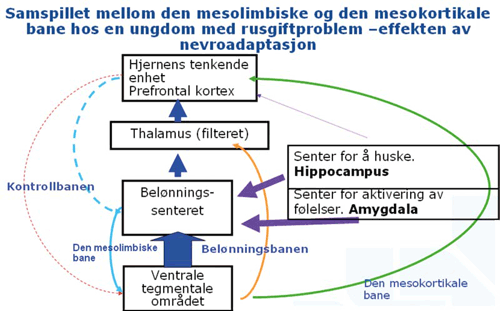
Den tykke blå pilen på figur 2, dopaminpilen, den er nå betinget til eksterne stimuli, og interne stimuli som kun har med rusgifter å gjøre. Kommer du i lignende situasjoner, hvor det er noe som minner deg om den betingingen, så vil med en gang hippocampus og amygdala kjenne det igjen, og de vil sende beskjed ned til den ventrale-tegmentale banen, og det kommer en liten dopamintopp som du som pasient opplever som et sug. Så det skjer en betinging mellom rusgiftinntaket, den konteksten du er i og den emosjonelle reaksjonen. Dette lærer kroppen, det limes inn i hippocampus og amygdala, og når du kommer i lignende situasjoner så fyrer dette området, og så gir det en beskjed til belønningsområdet og der blir det en dopamintopp, og du får en craving, et sug. Og i og med at alt da skjer her nede i belønningsområdet, og det er hyperaktivitet der, så fungerer prefrontal cortex dårlig, og halvliteren er nede før du har fått tenkt deg om.
Figur 2:
Dette er noe av det nevrobiologiske fengselet som Nora Wolkov mener at mange av disse pasientene kommer i. Og hun mener at man må se på rusgiftavhengighet som en hjernesykdom og en psykisk sykdom, på linje med alle andre psykiske sykdommer. Og disse pasientene må integreres fullt ut i helsevesenet og må aksepteres som helt ordinære pasienter. Det er ikke noen forskjell på dem og andre pasienter når det gjelder behov for helsetjenester. Dette innebærer en empatisk forståelse av problemet på et høyt nivå. Hvis du da har en pasient som har en psykiatrisk sykdom, og som begynner å ruse seg samtidig som den psykiatriske sykdommen debuterer, eventuelt begynner å ruse seg under forløpet av den psykiatriske sykdommen, så blir disse forandringene i sentralnervesystemet mye mer aksentuerte. Og mange av dem som vokste opp etter andre verdenskrig, er eksponert for rusgifter, og har fått nevroadaptive forandringer i sentralnervesystemet som er mye mer alvorlige enn tilsvarende hos kohorter som vokste opp før krigen. Disse pasientene blir veldig mye mer syke, og voldelige og ukontrollerte og har mye større utfordringer med høy dødelighet. Så hva er da konsekvensen, sier Nora Wolkov, av å få denne nevroadaptasjonen i sentralnervesystemet? Jo du får mer dopamin i spesielle baner i hjernen, og det gjør at du får økt sjanse for psykiske problemer. Og du blir mer impulsiv, for dopamin driver impulsiviteten, og økt mengde dopamin kan manifestere seg i vrangforestillinger, hallusinasjoner og manier.
Figur 3:

Figur 4:

Figur 5:

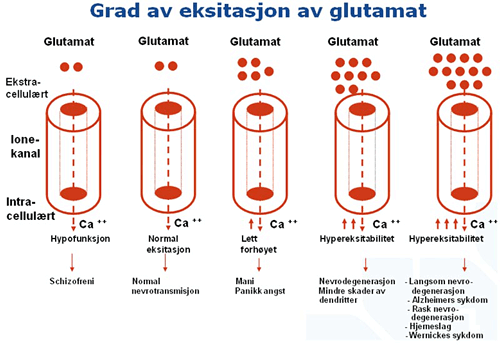
I andre deler av belønningssenteret som har med anhedonien, med lysten og vitaliteten å gjøre, der blir det mye mindre aktivitet. Og det å gå og være anhedonisk, depressiv, uten initiativ og vitalitet, det er noe som alltid vil øke suget etter rusgifter. Og i prefrontal cortex, det kognitive nettverket som vi trenger for ikke å bli alt for emosjonelle og bare ri av gårde på amygdala, der skjer det også store forandringer, og det viktigste der er nok at det blir redusert funksjon i nmda-reseptorene. Nmda-reseptorene de blokkeres av fencyclidin og en rekke andre rusgifter.
KONSEKVENSER AV NEUROADAPTASJON VED KRONISK RUSGIFTAVHENGIGHET
- Dopamin hyperaktivitet i caudatus kan føre til positive symptomer på psykisk sykdom.
- Dopamin hypoaktivitet i nucleus accumbens kan føre til anhedoni og sug.
- Dopamin hypoaktivitet i prefrontal kortex kan resultere i kognitiv svikt.
- Dette er en svært dårlig kombinasjon
Figur 6:

AMYGDALA
Wolkov har også gått videre og forsket på amygdala. Hennes forskergruppe har rett og slett målt volumet av og aktiviteten i amygdala, og dette er gjort i vitenskapelige studier. Og amygdala bare trives mer og mer og fyrer mer og mer jo mer du ruser deg, og gir mye angst, irritabilitet, sinne og skvettenhet. Og amygdala er i kontakt med alle andre områder i hjernen og påvirker en rekke somatiske symptomer, appetittsenteret osv. Visse områder i prefrontal cortex er helt nødvendige for å hemme amygdala. Og det hender at det kommer inn pasienter på sykehuset som får svære angsttilstander i 40-årsalderen eller 60-årsalderen eller 70-årsalderen. De har aldri noen gang vært utsatt for noen traumer, aldri psykisk syke, hva har skjedd med dem? De har kanskje fått for mye alkohol, og så har de fått atrieflimmer, også har de fått hjerneinfarkter. For de hjerneinfarktene svekker prefrontal cortex, og det er det området som skal holde amygdala i sjakk. Det er ikke der lengre og så kommer det en kraftig angstreaksjon fra amygdala fordi det ikke er noen hemming fra det overordnede systemet. Så skader i frontallappene, gjennom rusgiftbruk, men også gjennom infarkter, eller at du fyllekjører og slår hodet i frontruta og får knusningsskader eller diffuse akaionale skader og ødelegger deler av prefrontal cortex. Det kan gi svære angsttilstander som resultat. Johnsen refererte fra en sakkyndigdiskusjon han hadde deltatt i etter en trafikkulykke, hvor forsikringstakeren hadde fått angst etter ulykken. Han forklarte disse mekanismene, mens forsikringsselskapet mente at disse angsttiltstandene som pasienten hadde, ikke hadde noe med bilulykken å gjøre. Og de hadde en nevrolog som sakkyndig, som sa at siden det ikke var noen nevrologiske skader her, så var det ikke noen andre skader i hjernen. Pasienten var blitt undersøkt nevrologisk, og konklusjonen var at angsten umulig kunne komme derfra. Men Johnsen sa til nevrologen: «Din nevrologiske undersøkelse dekker 20 prosent av hjernen. Du har ikke gjort en eneste test som har noe med funksjonen av prefrontal cortex å gjøre. Jeg er psykiater, jeg dekker de resterende 80 prosent». Det er veldig viktig, fordi skader i hjernen kan manifestere seg som lammelser og nevrologiske symptom, men de skadene som rammer assosiasjonskortex, prefrontal cortex, de underliggende områdene, de gir psykiatriske symptomer og nevrokognitiv svikt.
HVA GJØR AMYGDALA?
Amygdala er i kontakt med mange andre områder i hjernen både i kortex og hjernestammen. Amygdala utløser startelresponsen. Amygdala aktiverer hypothalmus og fører til en rekke neurohormonale responser som raskere puls, økt blodtrykk og økt muskelspenning.
GLUTAMAT
En svært sentral reseptortype i hjernen er NMDA-reseptoren. Når den fungerer dårligere, vil det gi økt sug, økt sjanse for psykose, kognitiv svikt, og det vil også gi angst. Det finnes to medikamenter som påvirker dette systemet. Det er Acamprosat og det er Dixa Memantin, og begge de medikamentene har vært brukt i behanding av rusgiftavhengige. Og det er medikamenter som modulerer disse systemene.
Figur 6
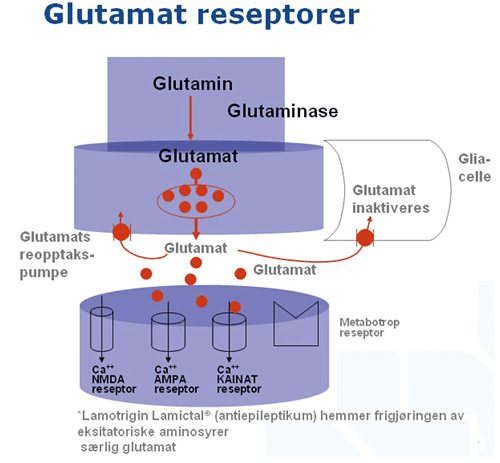
Glutamat og eksitatoriske aminosyrer som aspartat og lignende er eksitatoriske nevrotransmittere. Når de skilles ut vil de stimulere neste nervecelle. Når dette kommer ned på neste nervecelle, så ligger det tre brødre på rekke og rad. Det er KAINAT, det er AMPA og det er NMDA. NMDA er storebroren, det er han som betyr noe. De to andre er hjelpebrødre. Hvis de fyrer tilstrekkelig, så vil NMDA ionekanalreseptoren sette seg i funksjon. Det må være en viss aktivitet i synapsen for at NMDA-reseptoren skal slå inn. Når NMDA-reseptoren slår inn blir det en kjempekontakt mellom de to nervecellene, og den kontakten vil ikke de nervecellene glemme. Det er som en forelskelse. Og de vil danne en veldig tett relasjon, og på den måten kan man danne nevronale nettverk, og det heter «long term potentiation». For å påvirke AMPA-reseptoren har man nå funnet ulike medikamenter som både kan blokkere den og stimulere den, og disse nye medikamentene prøves ut ved en rekke psykiatriske sykdommer. Fra man oppdaget denne reseptoren og til man fant de stoffene som kunne påvirke den har det gått veldig mange år. Nå har man de stoffene, og nå prøver man dem først ut på dyr, og så på friske frivillige, så på folk med spesielle sykdommer, og så lager man da et medikament og prøver det ut i klinisk kontrollerte studier. Og så slippes de kanskje ut på verdensmarkedet i ett område av verden, og så overvåkes det der for bivirkninger. Den prosessen tar mellom 20 og 30 år for å få ut nye medikamenter. For nye s.k. «Legal Highs», designer drugs, går det mye raskere. Der er det tre-fire måneder fra ideen til de leveres på gata i Norge.
NMDA OG ALKOHOLINDUSERTE HJERNESKADER
På figur 7 vises et stilisert bilde av NMDA-reseptoren. Her ser man at det er calsium som strømmer inn. Alkohol har innvirkning på punkt 2 der og hemmer litt denne ionekanalen, så når man drikker alkohol, så går det mindre calsium inn, og hvis man drikker litt mye og er litt stresset, så kan det gå så lite calsium inn at du oppfører deg helt normalt, men du husker ingen ting. Det er det som kalles «Black out.»Det er direkte forårsaket i denne synapsen. Hvis du da tar fencyclidin, så blokkeres denne ionekanalen totalt, og da kan du framkalle en psykose. Men det som er det skumle her, er at hvis du ruser deg på alkohol over tid, så bremser alkohol disse reseptorene. Holder du på i 5-6 måneder å ruser deg mer enn fire dager i uken, så dannes det mange nye slike NMDA-reseptorer i hjernen. Så faller du og brekker beinet og kommer på sykehuset, og det er ingen vodka eller øl i nattbordskapet. Hjernen mister alkoholen, men den mister ikke disse NMDA-reseptorene, for de er jo produsert av proteiner, og de suiciderer ikke så fort. De lever i hjernen lenge. Og så ligger man der med atrieflimmer og i abstinens og med smerter og er i elendig form, og kanskje er astmaen også litt ille, og så får man ikke nok oksygen til hjernen, og så blir det masse av disse eksitatoriske
Figur 7
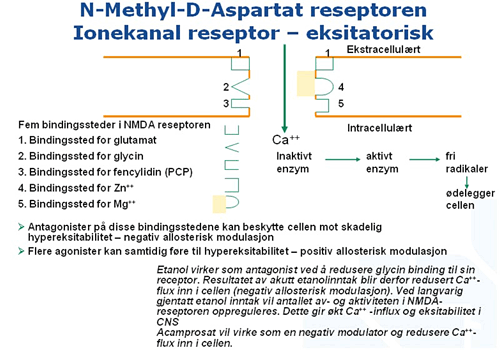
aminosyrene som påvirker denne ionekanalen og åpner den på vid vegg. Og siden du har så mange av disse reseptorene, så strømmer det inn så masse calsium i cellen at cellen dør. Og det tror vi er mekanismen bak etanolinduserte hjerneskader. Og alkohol kan forårsake skader i corpora mamelaria, andre dypere områder av hjernen og i frontal cortex og det er fullt mulig å bli komplett dement av alkohol, hvor alkohol er hovedårsaken til demensen. 1073 er diagnosen, demens indusert av alkohol, Korsakoffs sykdom og Wernickes sykdom. Og det man også har sett er at ved rusgiftavhengighet så er også stresshormonene oppe og serotonin nede. Og hvis du da har en alvorlig depresjon og så ruser deg og er avhengig, så trekker begge de to sykdommene i samme retning og gir et ekstra påslag på de nevrobiologiske utfordringene i hjernen knyttet til depresjonen, de blir bare mye verre på grunn av rusgiftproblemet. Hvis du går til amygdala, så er det sånn at ved PTSD så er stresshormonaksen i kroppen helt i ulage og det er ofte en noradrenerg overstimulering, og det samme skjer ved rusgiftavhengighet. Så amygdala får også et ekstra påslag av patologi.
Figur 8
Figur 9
Figur 10
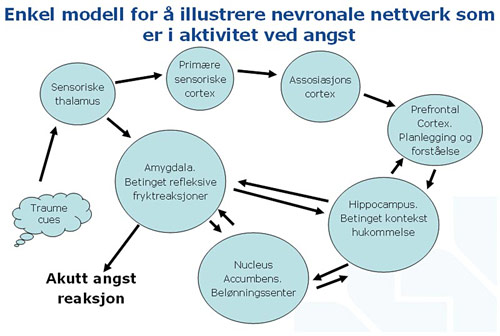
AMYGDALA OG ANGST
På figur 11 ser vi hvordan man bearbeider traumecues, dvs. situasjoner som minner om ting man er engstelig for. De går da til sensoriske thalamus, og så kan de gå en kort vei til amygdala og ut igjen i en angstreaksjon. Hvis du har fobi for slanger og går på en sti og så ser du en pinne, men tror det er en slange, da hyler du og hopper ut i graset. Og så ser du ned på stien etter en stund, litt svimmel og ør, og ser at det er en pinne. Så sendes den informasjonen til primære sensoriske cortex, til assosiasjonscortex, til prefrontal cortex til hippocampus, og bearbeides litt der, og så sendes den ned til amygdala, og så sier amygdala: «Det er ikke farlig likevel», men det skjer to minutter etterpå.
Figur 11
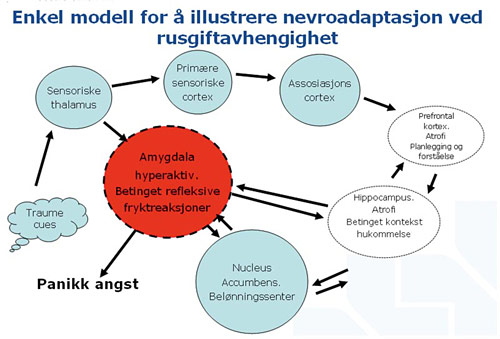
KOMBINASJONEN PTSD OG RUSGIFTPROBLEM
Så det er to veier til en reaksjon på traumecues, en rask og en langsom. Hvis du er traumatisert, da er amygdala hyperaktiv. Har du ruset deg veldig mye, da er amygdala hyperaktiv. Ser du da et traumecue, så vil amygdala være hyperaktiv, og du får øyeblikkelig en panikkangstreaksjon. Og da er også funksjonen i prefrontal cortex og hippocampus mye dårligere, så de blir bremseledd som ikke greier å bearbeide informasjonen, de kommer aldri til riktig konklusjon, for det går så utrolig seint. Og hvis du da har vært utsatt for traumer, for eksempel vold på åpen gate, og så ser du en mann som står borti gata og som er full, og så blir du veldig redd og får en panikkagstreaksjon, fordi dette gjenkjenner du som overgriperen. Det som da skjer er at du blir så redd at du snubler i fortauskanten og detter omtrent rett oppå den personen. Det er en sånn panikkreaksjon som kan komme. Hvis du hadde greid å sende denne informasjonen hele runden rundt og stoppet opp, så hadde du bare gått over på det andre fortauet, og bare gått en omvei. Men det klarer ikke traumepasienter, for de er tvunget inn i den raske veien i sentralnervesystemet. Og når de angripes, så er det fight, flight eller freeze.
Figur 12
TRAUMESPEKTER-SYKDOMMER OG RUSGIFTER
Men det er mange sykdommer som er traumespekter-sykdommer. Det er PTSD, kompleks PTSD, dissosiativ lidelse, Munchhausens syndrom, somatiseringslidelser og kanskje også en del personlighetsforstyrrelser. Og alle pasienter med disse tilstandene har en veldig reaktiv amygdala, og hvis de føler seg truet så skyter de alltid fra amygdala. Det er helt refleksivt. Veldig mange pasienter som utvikler rusgiftproblemer har vært utsatt for traumer. Og de går med subkliniske eller helt klare PTSD-tilstander. Da får de en hyperaktiv amygdala. Hvordan kan man gjøre god amygdalapleie hvis man ikke har empatiske foreldre? Hva roer da ned? Cannabis, Vival, alkohol, GHB, og opioider/smertestillende medikamenter. Og så utvikler de et rusgiftproblem. Når du bruker rusgifter og utvikler et rusgiftproblem og kommer i det miljøet, er det miljøet empatisk? Hvordan er sjansen for å bli utsatt for traumer i et sånt miljø? Veldig stor. Så hvis du da har opplevd en PTSD og har det subklinisk eller klinisk, og da får et rugiftproblem og lever i det litt spesielle miljøet, så blir du traumatisert på nytt. Denne gangen under rusgiftpåvirkning og med omdannet nevrobiologisk hjerne, hvor amygdala på grunn av rusgiftproblemet er blitt enda større. Det øker sjansen for at du får en posttraumatisk stresslidelse. Og dette blir pasienter som kommer inn i sykehus med dissosiasjon, selvskading, veldig komplekse psykiatriske symptomer, veldig alvorlige rusgiftproblemer, og med en veldig alvorlig prognose. Og de får dessverre ikke ordentlig hjelp i norsk helsevesen. Og mange av traumene hos disse pasientene er ikke diagnostisert. Høyrisikoperiode for å dissosiere og få traumatiske flashbacks er enten under rusgiftpåvirkning eller i abstinens. Det er veldig viktig at terapeutene forstår dette og tenker på at det som skjer med pasienter kan ha med traumer å gjøre. Du skal ikke snakke om det da, men du må kanskje roe amygdala ned med noe som virker akutt og er beroligende og som kan hjelpe pasienten til å få bedre kontroll.
ADHD OG RUSGIFTPROBLEM
ADHD er det samme som en dårlig dopaminfunksjon. Ruser du deg mye så får du mye dårligere dopaminfunksjon i de områdene av hjernen som blir spesielt påvirket. Sånn er det også med schizofreni. Og en veldig viktig studie både fra USA og Frankrike har vist at hvis du går på hasj eller du drikker mye alkohol, og samtidig har en psykisk sykdom, så vil de med en psykisk sykdom få mye større atrofi av hjerneceller og mye større skader i sentralnervesystemet hvis de ruser seg, sammenlignet med dem som ikke har en slik sykdom.
Figur 13

Figur 14

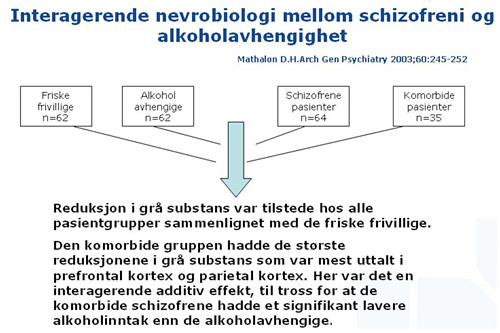
I eksemplet i Figur 15 målte man volumet av cellene i prefrontal cortex på friske frivillige, alkoholavhengige, schizofrene alkoholavhengige med schizofreni. De med schizofreni hadde drukket mye mindre alkohol i løpet av sitt liv, sammenlignet med de alkoholavhengige, som omregnet anslagsvis hadde drukket 1,5 tonn alkohol. Likevel hadde de schizofrene med alkoholproblemer mye større skader i sentralnervesystemet. Der vil alkoholen gi større skader fordi den kommer på en sårbar nevrobiologisk bunn, og så vil de nye skadene komme i tillegg til de skadene som er der fra før av.
Figur 15
HVILKE RÅD SKAL VI GI TIL PASIENTER MED SCHIZOFRENI SOM BRUKER HASJ?
Mange behandlingsprogram har gitt opp å forby bruk av cannabis. Cannabis er nå vurdert til å være like skadelig for pasienter med schizofreni som andre rusgifter. Vi må derfor gi informasjon om skadevirkningene og spesielt de negative kognitive konsekvensene.
Am J Psychiatry 165:4.216-219,2008.
Det har vært mye snakk om cannabis, schizofreni og internevroner, og det går egentlig bare på at THC sitter fast på reseptorene på internevronene Etter hvert klarer ikke internevronene å motstå denne påvirkningen fra hasj, og de omdanner seg og blir mer hyperaktive. Den hyperaktiviteten fører til at en del av internevronene ikke greier å roe seg ned og så dør de, og så blir det minsket bremseaktivitet i hjernen. Og denne minskede bremseaktiviteten i hjernen gjør da at de nevronene som spruter ut dopamin, spruter ut altfor mye dopamin. Og det vil forverre psykosen. Alle de som forsker på dette i Nederland og USA sier at cannabis er et veldig farlig preparat, det er psykosedrivende.
CANNABISBRUK PÅ INSTITUSJON
På grunn av de psykosedrivende egenskapene ved cannabis er det antiterapeutisk å la hasjbruk på en behandlingsinstitusjon passere uimotsagt. Enhver kommentar om cannabis må korrigeres av personalet, og man må prøve å holde institusjonene fri for cannabis. Men undersøkelser viser at veldig mange behandlere rundt omkring ikke gidder det mer. Det er helt feil strategi. Det er viktig å sette grenser for cannabis, og kjenner du som ansatt at det lukter, så sier du «Her lukter det cannabis». Når du går igjennom stua på akutt, så sier du ikke: «Hvem har røkt?», du bare påpeker at noen har røkt. Det er jo som om du kommer på en legevakt, og så sitter det en pasient der som har kuttet seg i armen, og så fossblør det, ikke sant, og så går du rett forbi uten å kommentere det. Det er ingen som får tillit til en terapeut som ikke fanger opp rusingen i en avdeling. Kommenter på den første agenda på morgenmøtet. Hva som har skjedd. Hva skal vi gjøre. Hvem kan det være. Og full oppvask. Man får ikke ro i avdelingen før det der er snakket om. Det er slitsomt. For du har jo lyst til å gå rundt og være snill og bli likt og beundret og bare ha snille pasienter. Men du er helt nødt til å gjøre de tingene.
SÅRBARHETSMODELLEN
Figur 16
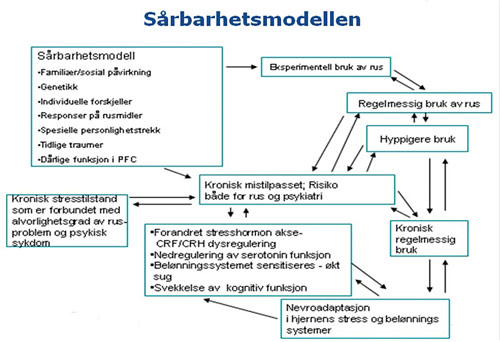
På Figur 16 ser du Nora Wolkovs sårbarhetsmodell. Pasientene har da ulike sårbarheter med seg. Det kan allerede ha manifestert seg i psykiatriske sykdommer. Så begynner de med rusgifter, regelmessig bruk, hyppig bruk, kronisk regelmessig bruk, så kommer nevroadaptasjonen, og det fører til samme typer skader som de har fra før av. Dette medfører en mye mer alvorlig tilstand hvor du får et veldig uhensiktsmessig påslag fra rusgiftene oppå de skadene du har fra før av. Og det blir en dobbelt dose av skader i hjernen, kanskje. Og det blir veldig mye vanskeligere å behandle. Ingen av disse pasientene har inngått i studier om medikamenter. Det hjelper ikke å ha en ettergivende og snill terapeut, som tror at alle utbrudd hos ungdommen og alle forverringer skyldes at mor og far ikke er enige, og som ikke har spurt om rusgifter i det hele tatt. Får et barn/en ungdom en veldig alvorlig atferdsforstyrrelse, et psykiatrisk symptom, så er det å sammenligne med feber, blodmangel, og de må til en spesialist først og bli vurdert. Og hvis dette er en sviktende omsorgssituasjon, som det ofte kan være, så er dette kanskje en sak for barnevernet. Men hvis dette har noe med barne- og ungdomspsykiatri å gjøre, så må det være samarbeid mellom barnevernet og barne- og ungdomspsykiatrien, og pasienten må undersøkes og klareres først, før man gjør noe. Dette er veldig viktig, fordi hvis ikke det er gjort, så kan de tiltakene man satser på være svært uhensiktsmessige. Og mange tror ikke at for eksempel psykiske sykdommer som bipolar lidelse kan debutere hos barn, men det kan de. 60 prosent av de med bipolar lidelse debuterer før 20-årsalderen. Men det er mange som ikke vil ta det inn over seg og ta det som et faktum. Bipolar lidelse nevnes fordi det er den psykiatriske sykdommen hvor det er høyest komorbiditet med rusgiftproblemer, og hvor rusgiftproblemene fører til de verste konsekvensene for pasientene, hvor de får en helt elendig prognose hvis dette kommer inn som en komorbiditet, og det er fullt mulig å forebygge det ved gode intervensjoner.
KONKLUSJON
Rusgiftavhengighet og psykiatriske sykdommer er forskjellige symptomatiske uttrykk for de samme underliggende nevrobiologiske forandringer. Gjentatt rusgiftbruk fører til nevroadaptasjon som gir den samme nevrobiologiske forandring som den man finner ved primære psykiatriske sykdommer. Selvmedisinering hypotesen er ikke lenger like aktuell og det er en felles sårbarhetsmodell som vinner fram.